
¿Por qué algunas bacterias son resistentes a los antibióticos? - La lucha por la supervivencia
Las bacterias son una de las formas de vida más antiguas de la Tierra y han evolucionado para sobrevivir en casi cualquier entorno imaginable. Para sobrevivir, las bacterias deben adaptarse constantemente a los cambios en su entorno, incluida la exposición a los antibióticos. Los antibióticos son medicamentos que tienen como objetivo y matan las células bacterianas, pero con el tiempo algunas bacterias han desarrollado resistencia a estos medicamentos.
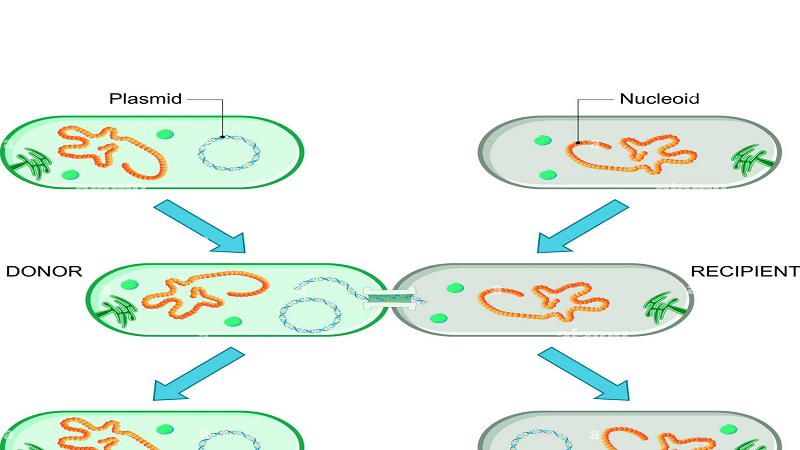
Este fenómeno se conoce como resistencia a los antibióticos y se ha convertido en una importante preocupación de salud pública a nivel mundial. El desarrollo de la resistencia a los antibióticos es un proceso complejo que involucra mutaciones genéticas y selección natural. Las bacterias pueden adquirir genes de resistencia a través de la transferencia horizontal de genes o por mutación de sus propios genes.
Una vez que una bacteria se vuelve resistente a un antibiótico, puede reproducirse y transmitir sus rasgos resistentes a las generaciones futuras. La propagación de bacterias resistentes a los antibióticos representa una seria amenaza para la salud humana, ya que estas infecciones son más difíciles y costosas de tratar que las infecciones no resistentes.
Comprender los mecanismos detrás de la resistencia a los antibióticos es crucial para desarrollar estrategias efectivas para combatir este problema en crecimiento.
- Visión general de la supervivencia bacteriana
- Mecanismos de Resistencia a los Antibióticos
- Factores que contribuyen a la resistencia a los antibióticos
- Los impactos de la resistencia a los antibióticos.
- Pasos para combatir la resistencia a los antibióticos.
- La Batalla Continua por la Supervivencia.
-
Preguntas frecuentes
- ¿Cuál es la historia de la resistencia a los antibióticos en las bacterias?
- ¿Cómo desarrollan los científicos nuevos antibióticos para combatir la resistencia?
- ¿Qué papel juegan los probióticos en la prevención de la resistencia a los antibióticos?
- ¿Existen alternativas naturales a los antibióticos para tratar infecciones bacterianas?
- ¿Cómo desarrollan diferentes especies bacterianas resistencia a antibióticos específicos?
- Conclusión
Visión general de la supervivencia bacteriana
Los mecanismos de supervivencia bacteriana involucran una compleja interacción entre mutaciones genéticas, transferencia horizontal de genes y adaptaciones metabólicas que permiten resistir a factores estresantes ambientales, incluyendo los antibióticos. La capacidad de las bacterias para adaptarse a su entorno es crucial para su supervivencia.
Las bacterias tienen la capacidad única de evolucionar rápidamente en respuesta a condiciones cambiantes a través de procesos como la mutación y la transferencia horizontal de genes. Estas presiones evolutivas pueden llevar a la aparición de cepas resistentes a los antibióticos.
El proceso de adaptación bacteriana implica la adquisición y acumulación de mutaciones genéticas con el tiempo. Las mutaciones son cambios en la secuencia de ADN que ocurren espontáneamente o debido a la exposición a factores estresantes ambientales como los antibióticos.
Algunas mutaciones pueden conferir ventajas que permiten a las bacterias sobrevivir mejor bajo condiciones específicas, incluyendo la exposición a antibióticos. Por ejemplo, algunas bacterias pueden producir enzimas que descomponen los antibióticos antes de que puedan dañar la célula bacteriana. La transferencia horizontal de genes es otro mecanismo por el cual las bacterias adquieren material genético de otros organismos o incluso de otras bacterias.
Este proceso permite el intercambio rápido de genes entre diferentes especies o cepas y contribuye significativamente a la diversidad y evolución bacteriana. Además, permite la propagación de genes de resistencia a los antibióticos dentro de las poblaciones bacterianas. Las adaptaciones metabólicas también juegan un papel significativo en las estrategias de supervivencia bacteriana.
Las bacterias son capaces de alterar su metabolismo en respuesta a condiciones ambientales cambiantes, lo que les permite sobrevivir en circunstancias adversas como la baja disponibilidad de nutrientes o los altos niveles de compuestos tóxicos como los antibióticos.
Por ejemplo, algunas bacterias han evolucionado vías metabólicas alternativas que evitan los blancos bioquímicos de ciertos antibióticos. En resumen, la adaptación bacteriana implica una combinación de mutaciones genéticas, transferencia horizontal de genes y adaptaciones metabólicas que permiten resistir a factores estresantes ambientales como los antibióticos.
Estos mecanismos permiten que las bacterias no solo sobrevivan, sino también prosperen en condiciones desafiantes al evolucionar nuevas características que mejoran su aptitud y competitividad dentro de sus nichos ecológicos.
Mecanismos de Resistencia a los Antibióticos
El desarrollo de la resistencia a los antibióticos en las bacterias es una preocupación importante para la salud pública. Tres mecanismos clave a través de los cuales las bacterias pueden adquirir resistencia a los antibióticos son cambios estructurales, producción de enzimas y sistemas de bomba de eflujo.
Los cambios estructurales implican modificaciones en el sitio objetivo del antibiótico, mientras que la producción de enzimas permite la degradación o modificación de la molécula del antibiótico. Las bombas de eflujo permiten a las bacterias bombear activamente los antibióticos fuera de sus células antes de que puedan ejercer sus efectos. Comprender estos mecanismos es crucial para desarrollar estrategias efectivas para combatir la resistencia a los antibióticos.
Cambios estructurales
Los cambios estructurales en las células bacterianas pueden llevar a la resistencia a los antibióticos, como se evidenció en un estudio que encontró que las mutaciones en ciertos genes aumentaron la resistencia a múltiples antibióticos hasta 100 veces.
Estos cambios estructurales son causados por varios factores, incluyendo la adquisición de nuevo material genético a través de la transferencia horizontal de genes y mutaciones espontáneas. Las causas de estos cambios estructurales tienen implicaciones evolutivas para las poblaciones bacterianas, ya que les permiten adaptarse y sobrevivir en presencia de antibióticos.
Un ejemplo de cambios estructurales que llevan a la resistencia a los antibióticos es la formación de biofilms. Los biofilms son comunidades de bacterias que se adhieren a superficies y forman una barrera protectora alrededor de sí mismas. Esta barrera dificulta que los antibióticos penetren y maten las bacterias dentro del biofilm.
Además, algunas bacterias pueden sufrir cambios en la estructura de su pared celular o composición de la membrana, lo que puede prevenir que los antibióticos entren en la célula o alterar sus objetivos dentro de la célula. En general, entender cómo los cambios estructurales contribuyen a la resistencia a los antibióticos es crucial para desarrollar nuevas estrategias para combatir las infecciones bacterianas resistentes.
Producción de enzimas
La producción de enzimas juega un papel vital en la resistencia bacteriana a los antibióticos. Una de las principales formas en que las bacterias pueden volverse resistentes a los antibióticos es a través de la evolución de enzimas capaces de descomponer o modificar las moléculas de antibióticos. Este proceso ocurre mediante mutaciones genéticas que resultan en alteraciones en la estructura y función de la enzima, lo que le permite reconocer y neutralizar antibióticos específicos.
Un ejemplo de este tipo de mecanismo de resistencia es la producción de beta-lactamasa, que se encuentra comúnmente en muchas bacterias gramnegativas. Las enzimas beta-lactamasas son capaces de romper la estructura del anillo beta-lactámico presente en muchas clases importantes de antibióticos, como las penicilinas y las cefalosporinas, lo que hace que estos fármacos sean ineficaces contra las bacterias objetivo.
La evolución y propagación de los genes de beta-lactamasa ha sido un importante contribuyente a la aparición de cepas de bacterias resistentes a los antibióticos con el tiempo. Comprender cómo evolucionan y funcionan estas enzimas es fundamental para desarrollar nuevas estrategias para combatir la resistencia a los antibióticos en entornos clínicos.
Sistemas de Bombeo de Eflujo
Los sistemas de bomba de eflujo son un mecanismo clave utilizado por las bacterias para defenderse contra los antibióticos. Estos sistemas funcionan bombeando sustancias no deseadas, incluidos los antibióticos, fuera de la célula bacteriana antes de que puedan causar daño. Las bombas de eflujo se encuentran tanto en bacterias Gram negativas como Gram positivas y son altamente conservadas en diferentes especies bacterianas.
El transporte molecular es esencial para la función de la bomba de eflujo, lo que permite que las bombas reconozcan y eliminen sustancias específicas desde el interior de la célula. Los transportadores mismos consisten en dos componentes principales: una proteína que atraviesa la membrana y una proteína de unión a ATP (casete de unión a ATP).
La proteína que atraviesa la membrana reconoce la sustancia objetivo mientras que la proteína de casete de unión a ATP proporciona energía para bombearla fuera de la célula. Al trabajar juntos, estas proteínas crean una máquina molecular compleja que puede identificar y expulsar antibióticos con alta eficiencia. Se proporciona una tabla que describe diferentes tipos de sistemas de bombas de eflujo.
A través de estos sistemas de bomba de eflujo, las bacterias han desarrollado mecanismos de defensa sofisticados que les permiten resistir incluso algunos de nuestros antibióticos más poderosos. Comprender estos mecanismos es crucial para desarrollar nuevas estrategias para combatir la resistencia a los antibióticos en entornos clínicos.
Factores que contribuyen a la resistencia a los antibióticos
Varios factores ambientales y genéticos han sido identificados como contribuyentes al desarrollo de la resistencia a los antibióticos en poblaciones bacterianas. Estos factores incluyen la transferencia horizontal de genes, donde los genes resistentes pueden ser transferidos entre bacterias, lo que lleva a la propagación de la resistencia.
Además, las vías de comunicación bacteriana también pueden desempeñar un papel en la resistencia al permitir que las bacterias coordinen su respuesta a los antibióticos.
Otro factor importante que contribuye a la resistencia a los antibióticos es el uso excesivo de antibióticos tanto en humanos como en animales. Esto conduce a una mayor presión de selección en las poblaciones bacterianas, lo que promueve la supervivencia y proliferación de cepas resistentes.
Las malas prácticas de control de infecciones también contribuyen, ya que permiten la propagación de bacterias resistentes dentro de los entornos de atención médica.
La forma en que se prescriben y usan los antibióticos también juega un papel crítico en la promoción o limitación de la resistencia a los antibióticos. El uso inapropiado, como la prescripción de antibióticos para infecciones virales o no completar un curso completo, puede promover la aparición de bacterias resistentes a los antibióticos.
Por otro lado, el uso dirigido de antibióticos basado en un diagnóstico preciso puede reducir la exposición innecesaria a estos medicamentos y frenar el desarrollo de la resistencia.
Existen múltiples factores que contribuyen al desarrollo y propagación de bacterias resistentes a los antibióticos. Estos incluyen la transferencia horizontal de genes, las vías de comunicación bacteriana, el uso excesivo y el uso inapropiado de los antibióticos, las malas prácticas de control de infecciones y los patrones de prescripción inadecuados.
Abordar estos problemas requiere un enfoque multifacético que involucre mejores diagnósticos, mejores medidas de prevención de infecciones y un uso más responsable de los antibióticos por parte de los profesionales de la salud y los pacientes por igual.
Los impactos de la resistencia a los antibióticos.
Las consecuencias de la resistencia a los antibióticos son amplias y complejas, afectando no solo a los pacientes individuales, sino también a los sistemas de salud pública y a las poblaciones globales.
La resistencia a los antibióticos puede provocar estancias más largas en el hospital, costos de atención médica más altos, tasas de mortalidad más elevadas y opciones de tratamiento limitadas para infecciones que antes se curaban fácilmente con antibióticos.
Además de los impactos negativos en la salud humana, la resistencia a los antibióticos también tiene implicaciones económicas, ya que aumenta los costos de atención médica y reduce la productividad.
Para comprender mejor los impactos de la resistencia a los antibióticos, se puede utilizar una tabla para ilustrar algunas de las consecuencias clave. La tabla a continuación describe los efectos potenciales de la resistencia a los antibióticos en diferentes aspectos de la sociedad:
| Salud Pública | Económico | Global |
|---|---|---|
| Mayor propagación de enfermedades | Costos más altos de atención médica | Opciones de tratamiento limitadas |
| Estancias más largas en el hospital | Reducción de la productividad | Mayor morbilidad / mortalidad |
| Disminución de la eficacia de las vacunas / terapias | Interrupciones en la cadena de suministro en las industrias agrícolas / ganaderas | Restricciones al comercio internacional |
Para abordar este creciente problema, las posibles soluciones incluyen el desarrollo de nuevos antibióticos o terapias alternativas, la mejora de las prácticas de control de infecciones en los entornos de atención médica, la reducción del uso innecesario de antibióticos tanto en humanos como en animales, e invertir en investigación para comprender mejor cómo las bacterias se vuelven resistentes a los antibióticos.
Además, es necesario aumentar la conciencia entre los profesionales médicos y el público en general sobre los riesgos asociados con el uso excesivo o incorrecto de los antibióticos.
Mirando hacia las implicaciones futuras, si no se toma ninguna medida para abordar la resistencia a los antibióticos, podría conducir a una era posantibiótica donde incluso las infecciones menores podrían resultar mortales. Esto tendría consecuencias catastróficas para los sistemas de salud y las economías globales.
Por lo tanto, es esencial que los gobiernos tomen medidas para implementar políticas sólidas que prioricen el uso responsable de los antibióticos al tiempo que fomentan el desarrollo de nuevos tratamientos.
La resistencia a los antibióticos plantea desafíos significativos para los resultados de salud de los individuos, así como para problemas económicos y sociales más amplios. Si bien hay soluciones potenciales disponibles, como la mejora de las prácticas de control de infecciones o el desarrollo de nuevas terapias, abordar este problema requerirá una considerable inversión y cooperación global.
En última instancia, las consecuencias de la inacción podrían tener implicaciones devastadoras para la salud pública y las economías de todo el mundo.

Pasos para combatir la resistencia a los antibióticos.
Los impactos de la resistencia a los antibióticos se han sentido a nivel global, con un aumento en las tasas de morbilidad y mortalidad. Como tal, es necesario tomar medidas para combatir este fenómeno.
La gestión de antibióticos es uno de los pasos que se pueden tomar para mitigar la resistencia a los antibióticos. Esta práctica implica el uso cuidadoso de los antibióticos de manera que se mantenga su eficacia con el tiempo. Incluye acciones como la prescripción y dosificación adecuadas, la reducción del uso innecesario y la educación tanto de los pacientes como de los proveedores de atención médica.
Otra medida que se puede tomar es la exploración de terapias alternativas. La medicina tradicional se ha utilizado durante mucho tiempo en muchas culturas de todo el mundo para tratar diversas dolencias. Los investigadores modernos están ahora buscando en estos remedios tradicionales para encontrar nuevos tratamientos para infecciones bacterianas.
Por ejemplo, se ha encontrado que algunos extractos de plantas poseen propiedades antimicrobianas contra bacterias resistentes a los antibióticos convencionales.
Además, los avances en tecnología han llevado al desarrollo de nuevos métodos para combatir la resistencia a los antibióticos. Uno de estos métodos implica el uso de bacteriófagos - virus que infectan bacterias - que pueden dirigirse a cepas bacterianas específicas sin dañar las beneficiosas o causar efectos secundarios comúnmente asociados con los antibióticos convencionales.
La resistencia a los antibióticos sigue siendo un desafío significativo a nivel mundial, pero a través de medidas como programas de gestión de antibióticos, la exploración de terapias alternativas como la medicina tradicional y la utilización de avances tecnológicos como los bacteriófagos, se puede avanzar en la lucha contra este problema.
En última instancia, requerirá esfuerzos colectivos de todos los interesados en la prestación de atención médica, incluidos los responsables políticos, los proveedores de atención médica, los pacientes y los investigadores, si queremos preservar nuestro arsenal actual de antibióticos para las generaciones futuras.

La Batalla Continua por la Supervivencia.
Los esfuerzos para combatir la resistencia a los antibióticos son continuos y requieren una colaboración constante entre los actores del sector sanitario. A pesar de numerosas intervenciones, muchas bacterias han desarrollado adaptaciones que las hacen resistentes a los antibióticos.
Esto se debe a las presiones ecológicas presentes en su entorno, incluyendo la exposición a otros organismos y cambios en su hábitat.
Uno de los factores clave que impulsan la adaptación bacteriana es el uso excesivo de antibióticos tanto en humanos como en animales. Cuando se exponen a los antibióticos, las bacterias pueden desarrollar mecanismos que les permiten sobrevivir y reproducirse a pesar de ser atacadas por estos fármacos. Esto incluye mutaciones que modifican o degradan la molécula del antibiótico, así como intercambios genéticos entre diferentes cepas bacterianas.
Otro factor importante que contribuye a la resistencia a los antibióticos es el uso generalizado de desinfectantes y otros agentes antimicrobianos. Estas sustancias crean presión selectiva sobre las bacterias, promoviendo la supervivencia de aquellas con genes de resistencia y eliminando las cepas susceptibles. Como resultado, algunos patógenos se han vuelto resistentes no solo a los antibióticos, sino también a los desinfectantes comunes utilizados en hospitales y otros entornos sanitarios.
A pesar de estos desafíos, los investigadores continúan desarrollando nuevas estrategias para combatir la resistencia a los antibióticos. Algunos enfoques implican la modificación de medicamentos existentes o el desarrollo de nuevos que se dirijan a vías bacterianas específicas o genes involucrados en la resistencia. Otros se centran en terapias alternativas como bacteriófagos o tratamientos basados en el sistema inmunológico.
Las adaptaciones bacterianas son impulsadas por presiones ecológicas como la exposición a antibióticos y desinfectantes. Los esfuerzos para combatir la resistencia a los antibióticos deben tener en cuenta estas complejas interacciones entre las bacterias y su entorno.
Se necesita investigación continua no solo para desarrollar nuevos tratamientos, sino también para entender cómo manejar mejor las terapias existentes para no promover aún más cepas bacterianas resistentes a los medicamentos.
Preguntas frecuentes
¿Cuál es la historia de la resistencia a los antibióticos en las bacterias?
La resistencia a los antibióticos en las bacterias es un fenómeno complejo y en constante evolución que ha sido moldeado por una variedad de mecanismos evolutivos.
Uno de los factores más significativos que impulsan la resistencia a los antibióticos es la transferencia horizontal de genes, mediante la cual las bacterias pueden adquirir genes de resistencia a los antibióticos de otras bacterias en su entorno. Este proceso puede ocurrir a través de una variedad de mecanismos, incluyendo la conjugación, la transformación y la transducción.
Con el tiempo, estos genes adquiridos se integran en los genomas bacterianos y están sujetos a presiones de selección natural que favorecen su retención si proporcionan una ventaja de supervivencia en presencia de antibióticos. La historia de la resistencia a los antibióticos refleja así una carrera armamentística en curso entre las bacterias y los medicamentos utilizados para tratarlas, con nuevos mecanismos de resistencia emergiendo tan rápido como se superan los existentes.
Comprender estas dinámicas evolutivas es esencial para desarrollar estrategias efectivas para combatir las infecciones resistentes a los antibióticos tanto en humanos como en animales.
¿Cómo desarrollan los científicos nuevos antibióticos para combatir la resistencia?
El descubrimiento de nuevos antibióticos es crucial para combatir los mecanismos de resistencia a los medicamentos en las bacterias. Los científicos utilizan varios enfoques, incluyendo la búsqueda de productos naturales, compuestos sintéticos y el reutilización de medicamentos existentes.
La búsqueda de nuevos antibióticos implica identificar objetivos novedosos que sean esenciales para la supervivencia bacteriana, pero que tengan un impacto mínimo en las células humanas.
Los investigadores también investigan las estructuras de las bacterias resistentes para comprender cómo evaden los antibióticos actuales y desarrollar nuevas estrategias para superar estos mecanismos.
Además, las colaboraciones entre instituciones académicas, compañías farmacéuticas y agencias gubernamentales apoyan iniciativas de investigación innovadoras que pueden llevar al descubrimiento de nuevos antibióticos. A pesar de los desafíos en el desarrollo de nuevos antibióticos, es necesario continuar los esfuerzos para abordar el creciente problema de la resistencia antimicrobiana y garantizar opciones de tratamiento efectivas para las enfermedades infecciosas.
¿Qué papel juegan los probióticos en la prevención de la resistencia a los antibióticos?
Los probióticos son conocidos por tener un impacto positivo en la microbiota intestinal humana, lo que a su vez puede desempeñar un papel en la prevención de la resistencia a los antibióticos.
La investigación ha demostrado que los probióticos pueden ser efectivos para reducir la incidencia de diarrea asociada a antibióticos, así como para ayudar a restaurar las poblaciones bacterianas beneficiosas después del tratamiento con antibióticos.
Sin embargo, es importante tener en cuenta que la efectividad de los probióticos puede variar según factores como la cepa utilizada y el método de administración.
Además, si bien los probióticos pueden ofrecer cierta protección contra la resistencia a los antibióticos, no pueden reemplazar por completo la necesidad de un uso responsable de los antibióticos y abordar problemas como el uso excesivo y el uso indebido.
Es crucial continuar los esfuerzos para desarrollar nuevos antibióticos e implementar medidas para garantizar su uso adecuado con el fin de abordar la creciente amenaza de la resistencia a los antibióticos.
¿Existen alternativas naturales a los antibióticos para tratar infecciones bacterianas?
Los remedios herbales y los potenciadores del sistema inmunológico a menudo se promocionan como alternativas naturales a los antibióticos para tratar infecciones bacterianas. Si bien estos remedios se han utilizado durante siglos en la medicina tradicional, su eficacia en el tratamiento de infecciones bacterianas no está bien establecida por la investigación científica.
Algunos estudios han demostrado que ciertas hierbas pueden poseer propiedades antimicrobianas y pueden mejorar la respuesta inmunológica del cuerpo, pero se necesitan estudios más rigurosos para confirmar su efectividad.
Además, es importante tener en cuenta que los remedios herbales no deben considerarse un sustituto de los antibióticos en infecciones graves o potencialmente mortales. Es esencial consultar a un profesional de la salud antes de usar cualquier tratamiento alternativo, ya que pueden interactuar con medicamentos o causar efectos adversos.
En general, si bien los remedios herbales y los potenciadores del sistema inmunológico pueden tener cierta promesa como alternativas naturales a los antibióticos, se necesita más investigación para determinar su seguridad y eficacia.
¿Cómo desarrollan diferentes especies bacterianas resistencia a antibióticos específicos?
Las mutaciones bacterianas son el principal mecanismo de resistencia a antibióticos específicos. Estas mutaciones ocurren espontáneamente y al azar en el ADN bacteriano, lo que permite que algunas bacterias desarrollen resistencia a antibióticos que antes eran efectivos contra ellas.
La resistencia también puede ser adquirida a través de la transferencia horizontal de genes, donde los genes que confieren resistencia a antibióticos son intercambiados entre especies bacterianas. Además, algunas bacterias poseen mecanismos innatos de resistencia que las hacen naturalmente resistentes a ciertos tipos de antibióticos.
El desarrollo de la resistencia a los antibióticos es un proceso complejo influenciado por una variedad de factores como el uso excesivo y el mal uso de los antibióticos, prácticas deficientes de control de infecciones y factores ambientales. Comprender los mecanismos detrás de estas resistencias es crucial para desarrollar nuevas estrategias para combatir infecciones resistentes.
Conclusión
Las bacterias han existido durante miles de millones de años, adaptándose y evolucionando para sobrevivir en diversos entornos. Los antibióticos alguna vez fueron considerados medicamentos milagrosos que podían curar casi cualquier infección; sin embargo, su uso excesivo ha llevado al desarrollo de bacterias resistentes a los antibióticos. Irónicamente, lo que se suponía que iba a salvar vidas ahora contribuye a la pérdida de muchas.
Los impactos de la resistencia a los antibióticos son amplios y potencialmente catastróficos. No se trata solo de perder la capacidad de tratar infecciones comunes; también se trata de perder procedimientos médicos valiosos como trasplantes de órganos, quimioterapia y cirugías que dependen de los antibióticos para prevenir infecciones secundarias.
El hecho de que estemos agotando nuestros antibióticos efectivos subraya la necesidad urgente de actuar contra esta amenaza global.
Aunque nunca podamos eliminar por completo la resistencia a los antibióticos de nuestro mundo, se pueden tomar medidas para frenar su propagación y preservar nuestro arsenal actual de antibióticos. Esto requiere un esfuerzo colaborativo entre proveedores de atención médica, responsables políticos, investigadores e individuos por igual.
Si no actuamos ahora y continuamos por nuestro camino actual de sobreuso de antibióticos sin tener en cuenta sus consecuencias, corremos el riesgo de dejar a las generaciones futuras con un mundo donde incluso las infecciones menores podrían ser potencialmente mortales una vez más, una ironía en nuestra lucha por la supervivencia contra enfermedades infecciosas.
Si quieres conocer otros artículos parecidos a ¿Por qué algunas bacterias son resistentes a los antibióticos? - La lucha por la supervivencia puedes visitar la categoría Biología molecular.
Deja una respuesta




¡Más Contenido!